Dislipidemie diabetică

conținut
Dislipidemia pacient diabetic poate fi un rezultat al:
- metabolism decompensată;
- efect secundar al anumitor medicamente, inclusiv doze mari de beta-blocante (cu excepția carvedilol (carvedilol)), doze mari de diuretice, sistemice cortico-steroizi si alte imunosupresoare, inhibitori ai proteazei antivirali, androgeni, progestine (cu excepția progesteron micronizat și despironona (despironone)) sau estrogenii;
- obezitate;
- boli asociate, cum ar fi hipotiroidismul, frecvența care, întâmplător, este crescută în diabetul zaharat;
- hiperlipidemie ereditară.
Toate posibilitățile de mai sus ar trebui să fie luate în considerare la fiecare pacient cu diabet zaharat.
La momentul de detectare a diabetului la profilul lipidic al unui pacient ar trebui să fie investigate.
Dacă va fi găsit dislipidemie, pacientul trebuie să fie atent să monitorizeze factorii care contribuie la aceasta. Cu un control glicemic saraci pentru a atribui pacientului program intensiv de tratament pentru realizarea și menținerea valorilor țintă (A1c < 7%). Любые препараты, провоцирующие дислипидемию, должны быть по возможности отменены. Больного дополнительно обследуют на диабетическую нефропатию или злоупотребление алкоголем. В случае наследственной гиперлипидемии обычно наблюдается умеренная или выраженная гиперхолистеринемия, не корректируемая компенсацией инсулиновой недостаточности. Поэтому кроме устранения инсулиновой недостаточности необходимо и назначение гиполипидемических препаратов.
La pacienții cu diabet zaharat, care arată tratamentul medicamentos al hiperlipidemiei, statine au devenit medicamentele de prima alegere, deoarece acestea au un avantaj clar in reducerea riscului de BCV și SSA. Mai mult decât atât, terapia cu statine este recomandat pentru majoritatea persoanelor cu diabet zaharat de peste 40 de ani, indiferent de nivelurile de LDL-C.
Terapia statin este prescrisă necesară în contextul evenimentelor, modificarea stilului de viață într-o mai „sănătos“. Indicația principală pentru aceasta - excesul de obiectivele metabolismului lipidic, și este prescris pentru toți pacienții cu boală arterială coronariană, indiferent de nivelul de referință ale lipidelor. Dacă, în ciuda atribuirea dozelor maxime de statine, valorile țintă ale lipidelor nu sunt atinse, rezultatul este considerat satisfăcător dacă LDL-colesterolul este redus cu 30-40% față de valoarea inițială. În acest caz, pentru a atinge valorile țintă ale statinelor pot fi combinate cu fibrați, ezetimib, acid nicotinic sau chelatori ai acizilor biliari.
metabolismului lipoproteinelor în diabetul zaharat
Lipoproteinele sunt complecși sferice, macro-moleculare, care sunt purtători de diferite lipide și proteine din plasmă. molecule hidrofobi trigliceridelor și colesteril ester al lipoproteinelor formează nucleul, iar acest miez este înconjurat de amfipatic (ca hidrofobe sau hidrofile), fosfolipide și proteine. De la sute la câteva mii de molecule de trigliceride și colesterol esteri poartă un nucleu de lipoproteine. Proteinele de suprafață Apo-lipoproteinele sunt lipoproteine. Nu numai că contribuie la eliberarea lipidelor din miez, dar, de asemenea, joacă un rol important în reglarea lipidelor plasmatice și a transportului de lipoproteine. Apolipoproteina (apo) B100 este necesară pentru secreția hepatică a lipoproteinelor cu densitate foarte mică (VLDL), cu densitate intermediară (LPPP) și densitate mică (LDL). ApoV48 reprezintă o formă trunchiată de a furniza ciclomicron apoV48 din intestinul subțire. ApoA-1 este o proteină structurală majoră a HDL.
chilomicroni Perturbarea metabolică, VLDL și densitate mare la pacienții diabetici
grăsimi comestibile postprandial (trigliceride) și colesterol absorbit de celulele intestinale și încorporate în nucleul format chilomicroni ce pătrund în sistemul limfatic și apoi circulat prin vena cavă superioară. Patul capilar de țesuturi și mușchi chilomicroni adipos interacționează cu enzima lipază lipoprotein lipază (LPL) pentru miez ciclomicron hidrolizat de trigliceride și eliberat de acizi grași liberi (FFA). FFA capturat de adipocite, în care din nou incluse în trigliceride. Atunci când un mușchi apucă FFA, l-au folosit ca sursă de energie, inclusiv în procesele metabolice intracelulare. Resturi chilomicroni ( „reziduuri“) sunt produse de lipolitice proces de mai sus care au pierdut până la 75% din trigliceride, iar acestea sunt metabolizate rapid de către ficat. lipază Triglitseridovaya hepatică (PL), care hidrolizează trigliceride Rămășițe chilomicronice, de asemenea, joacă un rol în resturile de eliminare. Violarea metabolismului chilomicroni și holomikronovyh Resturi adesea observate în diabetul zaharat de tip 2, în care ln O activitate poate fi redusă moderat. În același timp, insulina activează formarea chilomicronilor în intestin. Când a fost observată metabolismul lipidelor T1D numai în cazul diabetului zaharat decompensat și se caracterizează printr-o scădere pronunțată ln O activitate, care este însoțită de un nivel crescut de trigliceride după o masă. Nu este exclus, și determinate genetic defecte ln A.
VLDL produs de ficat, iar miezul este format din trigliceride și colesterol esteri și molecule aranjate pe suprafața 100 a Apo și fosfolipide. Activează producerea și secreția VLDL în ficat a crescut de livrare FFA de tesut adipos, deși nu este exclus, de asemenea, sinteza crescută de FFA hepatice și DM2 la colesterol, care crește, de asemenea, producția de VLDL. Trigliceridele plasmatice în VLDL sunt hidrolizate ln A și, astfel, transformată într-un VLDL mai mic și mai dens și LPPP. Astfel LPPP Nevândute ciclomicron similară cu diferența că în afară de reciclare în ficat, în plasmă, acestea sunt catabolizata la LDL. Prin urmare, ln O activitate este esențială pentru funcționarea normală a cascadei metabolice din VLDL și prin LPPP la LDL. ApoVYuO, numai proteina de pe suprafata de LDL, este ligandul pentru receptorul LDL, și astfel concentrația de colesterol LDL în plasmă depinde de producția de LDL, precum și disponibilitatea receptorilor LDL.
Nivelurile de trigliceride VLDL sunt adesea crescute la pacienții cu diabet zaharat de tip 2. Cresterea nivelului de colesterol din cauza diabetului LDL explicat conținutul său mare în fiecare particulă lipoprotein. Glicarea și peroxidarea LDL colesterol in diabetul încalcă procesele normale de eliminare și duce la acumularea lor predominantă în peretele vascular. Mai ales că insulina activează expresia genei receptorului LDL, și, astfel, deficit de insulina sau rezistenta la insulina poate perturba metabolismul LDL.
HDL este cel mai complex în structura particulelor care sunt un set de apoA-I, apoA-II și ANOA-VI cu fosfolipide. Particulele precursoare sunt numite HDL prebeta si sunt acceptori de colesterol celulare libere, și pentru că HDL - este în primul rând o cale de backup de transport al colesterolului din țesuturile periferice la ficat, unde acesta este eliminat din organism. Esteri de colesterol HDL pot fi de asemenea încorporate în chilomicronilor și particulelor VLDL în prezența proteinei de transfer a colesteril esterului (CETP).
Când nivelul de DM2 HDL-C este de obicei redus, care este asociat cu un transport crescut de colesterol esteri din HDL, și chilomicroni LPOVP. Cand diabet zaharat tip 1 HDL colesterol este normal sau chiar a crescut.
Tratamentul dislipidemiei diabetice
Dieta, pierderea in greutate si controlul glicemic
Când tip 2 scădere diabet zaharat în dieta de carbohidrati simpli, grasimi saturate si colesterol, precum și includerea în dieta de fibre dietetice și acizi grași mononesaturați pot îmbunătăți profilul lipidic, chiar daca dieta caloriilor nu se schimba. pierdere în greutate la pacienții cu diabet de tip 2 face posibilă scăderea nivelului de trigliceride din sânge cu 18% și creșterea colesterolului HDL, cu 8%.
La pacienții cu diabet zaharat de tip 2 ca o terapie eficientă saharosnizhayushaya cu antidiabetice orale și insulină îmbunătățește numai parțial profilul lipidic. Metforminul reduce trigliceridelor plasmatice numai 10%, în timp ce pioglitazonă - cu 15-20%, și rosiglitazonă, în general, la nivelul lor nu este afectată. Rosiglitazone și pioglitazone crescut LDL-C cu 5-15%, iar în ceva mai rosiglitazonă. Metforminul reduce LDL-C cu 5-10%. Terapia cu insulină a redus semnificativ LDL-C, în timp ce nici un sulfonamide apreciabil nu au nici un efect.
La pacienții cu diabet zaharat de tip 1, terapie intensiva cu insulina reduce semnificativ trigliceridelor și LDL-C in sange.
Gradul de compensare a metabolismului glucidic nu are nici un efect asupra HDL-C cu DZ tip 2. Agenții hipoglicemici sulfa nu afectează nivelul de HDL-C, și metformin crește semnificativ, care merge bine cu o reducere a trigliceridelor. Ca rosiglitazonă și pioglitazonă crește în mod egal nivelul de HDL colesterol cu DZ tip 2.
Astfel, pentru a atinge valorile țintă ale metabolismului lipidic la pacienții cu diabet zaharat de tip 2 la oportunitatea de numire a unui tratament special de scadere a lipidelor, în timp ce la T1D trebuie să caute mai întâi de compensare a metabolismului glucidic.
medicamente care scad lipidele
Există trei grupe de medicamente de reducere a lipidelor care modifică lipoproteinelor plasmatice:
- modificarea sintezei de lipoprotein;
- acid nicotinic;
- omega-3 acizi grași din pește;
- modificarea metabolismului lipoproteinelor intravasculară;
- acizi fibric;
- lipoproteionov creșterea clearance-ul de joasă densitate (la nivelul receptorilor);
- sechestranți ai acizilor grași;
- inhibitori ai hidroximetilglutaril-CoA (HMG-CoA) reductazei (statine);
- ezetimid.
La pacienții cu dislipidemie moderată, medicamente care scad lipidele sunt prescrise numai atunci când valorile-țintă ale metabolismului lipidic nu se realizează după compensarea diabetului zaharat, terapia cu dieta, scăderea în greutate și extinderea activității fizice. Trebuie remarcat faptul că, după numirea de medicamente de reducere a lipidelor trebuie continuată non-terapie de droguri pentru hiperlipidemie, deoarece încălcarea lui nullifies eficacitatea medicamentelor hipolipemiante. Cu toate acestea, clinicianul nu poate „să aștepte la nesfârșit“ îmbunătățirea metabolismului glucidic la pacientii cu insuficienta conformitate: tratamentul în acest caz, poate fi aplicată și pentru a compensa metabolismul carbohidraților.
In dislipidemii severe, care este adesea o manifestare a afecțiunilor determinate genetic ale metabolismului lipidic, medicamente de reducere a lipidelor trebuie administrat concomitent cu terapia nemedicamentoasă.
Standardele în 2009, American Diabetes Association recomandat pentru pacientii cu diabet zaharat > 40 de ani prescrie tratament cu statine pentru a reduce colesterolul LDL cu 30-40% față de valoarea inițială, indiferent de nivelul inițial de colesterol LDL. La pacienții cu boli cardiovasculare colesterol tinta LDL < 70 мг% (< 1,8 ммоль/л), а без него < 100 мг% (<2,6 ммоль/л). Хотя относительно целевых значений триглицеридов и холестерина ЛПВП нет полного консенсуса, однако считается целесообразным поддерживать уровень триглицеридов < 150 мг% (< 1,7 ммоль/л), а ХС-ЛПВП > 45 мг% (> 1,2 ммоль/л) у мужчин и > 50 мг% (> 1,3 ммоль/л) у женщин.
mai multe tinte metabolismul lipidic adoptat diferiți pentru în Rusia.
Inhibitorii reductazei HMG-CoA (statine)
Ca o clasă, aceste medicamente sunt cel mai usor de tolerat si cele mai eficiente in reducerea nivelului LDL-C, și pentru că astăzi acestea sunt cele mai populare în tratamentul hiperlipidemiei.
Lovastatin, simvastatin și pravastatin sunt metaboliți fungici sau derivați ai acestor metaboliți. În timp ce fluvastatina, atorvastatina, rosuvastatina și sunt substanțe total sintetice. Lovastatina și simvastatina sunt „pro-medicamente“, deoarece acestea au început activitatea de droguri au doar după hidroliză în ficat. Alte preparate sunt introduse deja în formă activă.
Mecanismul de acțiune. HMG-CoA reductaza, o enzimă care inhibă sinteza colesterolului cheie al HMG-CoA reductazei, provocând un Apo B100 produs de reducere conținând lipoproteine receptorilor LDL și stimulează. Ca urmare, plasma scade brusc LDL colesterolului și a trigliceridelor VLDL, mai ales la pacienții cu diabet de tip 2.
Farmacocinetica. absorbția gastro-intestinală a acestor medicamente variază de la 30% (atorvastatină) la >90% (fluvastatin). Toate statine sunt metabolizate in ficat, în termen de 50% (pravastatină) - 79% (simvastatin). Statinele-egestas ruyutsya predominant în formă legată de proteinele plasmatice (>80%), cu excepția pravastatină de legare de proteine, care este mai mic de 50%. Lovastatin, simvastatin și atorvastatin este metabolizat prin sistemul citocromului P450 enzima CYP3A4, rosuvastatina și fluvastatin și sunt substraturi pentru enzima CYP2C29, deși rosuvastatina fostul kretiruetsya cea mai mare parte neschimbată. Clearance-ul se produce prin pravastatin sulfonare și după proteină hepatice specifice de transport anionic organic, care este responsabil pentru capturarea statine circulant. Ficatul este principalul loc de eliminare a statine. excreția renală semnificativă este caracteristică doar a pravastatinei, dar în nivelurile de insuficiență renală pravastatină în sânge nu crește, deoarece are un nivel ridicat de eliminare de către ficat. Nivelurile de lovastatină și rosuvastatina a crescut la pacienții cu uremie. Deoarece cea mai mică excreția renală este caracteristică atorvastatină (<2%) и флувастатина (<5%), то их рекомендуется использовать у больных со средней и тяжелой почечной недостаточностью.
Interacțiuni cu medicamente. Cele mai multe statine importanță clinică interacțiunea cu chelatori ai acizilor biliari (reduce absorbția medicamentului în timpul administrării) și acele medicamente care miopatice potențează efectul lovastatin (ciclosporinelor, amiodarona, gemfibrozil, acid nicotinic, eritromicină, azol antimicotic). Sucul de grapefruit, care conține un inhibitor al CYP3A4 enzimei intestinale (bergamottin) poate crește în mod semnificativ nivelul de lovastatin, simvastatin și atorvastatin, dacă sunt luate împreună cu ei. Dacă rosuvastatina este administrat cu warfarină, timpul de protrombină a crescut.
eficacitate și dezavantaje terapeutice. HMG-CoA reductazei sunt deosebit de eficiente la pacienții diabetici cu valori crescute ale LDL-C si American Diabetes Association considerate ca medicamente de prima linie in tratamentul dislipidemiei. Când doza inițială de 10-40 mg / zi. Statinele reduc colesterolul LDL cu 25-50% și de a crește HDL-colesterolul cu 5-10%, deși acest din urmă efect nu este scopul principal al tratamentului cu statine. Statinele sunt indicate în principal la pacienții cu LDL colesterol crescute și niveluri ridicate moderat TG. Reducerea lithogenic biliar, statine sunt o anumită măsură și de prevenire tratamente de calculi biliari, in special la pacientii cu neuropatie diabetica.
Ca urmare, o serie de studii clinice mari, efectuate cu statine la pacienții cu diabet zaharat, a demonstrat că efectul lor de protecție în ceea ce privește evenimentele cardiovasculare, și pentru că acestea sunt medicamente de primă alegere la pacienții cu diabet zaharat și sunt numiți cu:
- Nivelul ridicat izolat de LDL-C;
- hiperlipidemiei combinate;
- hipertrigliceridemie moderată și LDL-C>70 mg%.
Principalul efect secundar al statine este miozita, care este caz rar ~ 1/2000 pacienți. Desi statine nu sunt medicamente hepatotoxice, dar o creștere moderată în testele hepatice pot să apară în mediul lor, deoarece inainte de a prescrie statine este necesar pentru a investiga functiei hepatice. Statinele nu au nici un efect asupra metabolismului glucidic.
Statinele sunt contraindicate în timpul sarcinii și alăptării. Persoanele în vârstă trebuie să fie tratate, deoarece dozele minime, astfel încât sensibilitatea crescută a acestora este posibilă.
Efecte secundare. Reacții adverse frecvente includ artralgii, dispepsie, constipație și dureri abdominale. Sunt descrise cazuri rare de miopatie și rabdomioliză severă, care au fost însoțite de dureri musculare severe. Rareori, dar apare în timpul tratamentului cu statine hepatotoxicitatea.
sechestranți ai acizilor biliari
} {Modul direkt4
Rășinile lega acizii biliari în intestin, care sunt numite chelatori ai acizilor biliari (SKZHK) provoacă reducerea LDL-C cu 15-30%, afectând astfel concentrația de HDL. SKZHK potential poate creste nivelul trigliceridelor. American Diabetes Association SKZHK recunoscut ca un mijloc important de tratare a dislipidemiei la diabetici și reduce HDL efect acțiunea sinergichen a inhibitorilor HMG-CoA reductazei (statine), atunci când sunt utilizate împreună. Pregătirea acestei serii de colesevelam, de asemenea, reduce în mod eficient nivelul de HbAlc cu DZ2 - 0,5% mai mare decât placebo. În acest sens, colesevelam în ianuarie 2008, este recunoscut de FDA ca un alt medicament anti-diabetice.
Mecanismul de acțiune. SKZHK leagă acizii biliari în intestin, blocând absorbția lor. Reducerea concentrației acizilor biliari stimulează enzimelor hepatice 7-alfa hidroxilazei, care este responsabil pentru conversia colesterolului în acizi biliari. Transformarea crescută a colesterolului în acizi biliari stimulează, la rândul lor, receptorii LDL care îmbunătățește clearance-ul LDL din sânge. Ca rezultat SKZHK reducerea colesterolului total, LDL, apolipoproteinei B și crește concentrația de HDL-C. Mecanismul care are ca rezultat scăderea glucozei și SKZHK acțiune, încă necunoscute.
Farmacocinetica. SKZHK absorbit cât mai puțin posibil și își exercită efectele asupra nivelului intestinului. Efectul terapeutic depinde de gradul de scădere a colesterolului și apare în câteva săptămâni.
Interacțiuni cu medicamente. SKZHK afectează absorbția și rata de colectare a multor medicamente, inclusiv sulfamide, anticonvulsivante, anti-aritmice și contraceptive orale. În orice caz, în cazul în care medicamentul are o „rază de acțiune terapeutică îngustă de acțiune“, trebuie luate la 4 ore înainte sau după SKZHK recepție 4 ore de la primirea SKZHK.
Eficacitatea terapeutică, dezavantaje și efecte secundare. SKZHK utilizate pentru a elimina giperhole-sterinemii, dar deoarece acestea pot provoca niveluri ale trigliceridelor, a crescut, cifra metabolismului lipidic trebuie monitorizată în continuare. Din același motiv SKZHK nu trebuie administrat pacienților cu existente hiper-triglitseridemii. În legătură cu apariția constipației la pacienții care au primit SKZHK acest efect secundar poate fi o problemă deosebită pentru pacienții cu diabet zaharat. Datorită efectului său colesevelam hipoglicemiant dovedit preferabil utilizat la pacienți cu diabet zaharat de tip 2. constrângeri de timp - evitați să luați împreună cu sulfonamide și alte medicamente, respectând interval de o oră înainte și 6 ore după administrarea SKZHK - poate fi o problemă pentru mulți.
Principalele efecte secundare sunt SKZHK constipație și dispepsie. De asemenea, mialgii, pancreatita, agravarea hemoroizilor, balonare si enzime hepatice observate.
Contraindicații și limitări. SKZHK contraindicat la pacienții cu pietre în vezica biliară, obstrucție biliară completă sau obstrucție gastro-intestinală, și ar trebui să fie extrem de atenți la pacienții cu niveluri crescute ale trigliceridelor în sânge.
fibrați
Derivații acidului fibric (fenofibrat și fibroză hem) sunt agoniști ai PPAR-alfa și au un efect pronunțat asupra metabolismului lipidelor, reducerea riscului de evenimente cardiovasculare. Ele sunt recomandate pentru tratamentul dislipidemiei la pacienții diabetici. În general, pacienții cu diabet zaharat fibrați reduce trigliceridele 35- 50%, de LDL-C - 5-20% colesterol și crește HDL-C cu 10-20%. Fenofibratul este considerată ca o alternativă importantă pentru tratamentul unor niveluri ridicate de LDL-C, la pacienții cu diabet zaharat, in care statine sunt în imposibilitatea de a asigura nivelul dorit al lipidelor, și are un efect sinergie atunci când este utilizat în asociere cu o statină.
Mecanismul de acțiune. Activarea PPAR-a, fibrati modifică metabolismul lipidelor după cum urmează:
- sinteza crescută a lipoprotein lipazei;
- sinteza crescută de apo A-I și apo A-II, care sunt proteinele principale ale HDL;
- sinteza crescută a ABC A1, care promovează fluxul de colesterol la apo A1 în HDL biogeneza;
- a redus apo C-III, un inhibitor al lipoprotein-lipazei și apo crescută A-V, care reduce nivelul de sinteză a lipoproteinelor bogate în trigliceride;
- reglementa în jos expresia proteinei critice absorbției colesterolului (Nieman-Pick C1-like 1).
În plus față de efectele de mai sus esterii sibling phi reduce lipogenezei hepatic legarea la receptorul hepatice X (PHR), inhibarea PHR mediate lipogenezei. Mai mult, în plus față de efectele asupra metabolismului lipidelor, fibrați poate avea un efect anti-aterogenică pe următoarele mecanisme:
- Fenofibratul reduce nivelul proteinei C reactive, interleukina 6 și lipoproteina A2 asociate fosfolen caneluri, trei markeri ai inflamației;
- Fenofibratul reduce activitatea metalo-matrice proteinaze și poate spori stabilitatea trombocitelor;
- Fenofibrat, dar probabil nu alți derivați ai acidului phi brinovoy stimulează sinteza vasculare endoteliale-cială N0 sintetazei;
- acidul fibric restricționează în creștere stimulată de insulină activator inhibitor al plasminogenului de tip 1, care îmbunătățește activitatea fibrinolitică în DZ2, care se caracterizează prin hiperinsulinemie.
Fenofibratul este mai eficient decât gemfibrozil, reduce nivelul de LDL-C la pacienții cu LDL colesterol crescute initial si scade nivelul colesterolului, nu sunt incluse în HDL-C la pacienții cu hipertrigliceridemie. Fenofibratul poate fi util pentru reducerea colesterolului LDL la pacientii cu nivelul trigliceridelor scăzute în cazurile în care statine, acid nicotinic și SKZHK s-au dovedit ineficiente. Fenofibratul reduce nivelul de acid uric prin creșterea excreția chiu-ing.
Interacțiuni cu alte medicamente. În general, fibrati trebuie utilizat cu precauție în asociere cu statine, deoarece acest lucru crește riscul de apariție a miopatiei și rhabdom-miolizei. Deoarece fibrați se leagă puternic de albumina, care intensifica efectul warfarinei.
Eficacitatea terapeutică, dezavantaje și efecte secundare. Eficacitatea clinică a fibraților a fost studiat într-un întreg spectru de studii clinice. Luând în considerare următoarele concluzii pot fi realizate din datele obținute de la acestea:
- Analiza retrospectivă a NNT datelor (Helsinky Heart Trial, gemfibrozil) a aratat ca cele mai mari avantaje ale gemfibrozil observate în grupul cu risc ridicat specific: în care în același timp un raport foarte ridicat de LDL-C / HDL-C (>5) și TG>200 mg%. In acest grup a cauzat reducerea cu 71% a riscului CVD;
- Studiul VA-HIT (Veteran Affears HDL intervenþiilor-staniu Trial), împreună cu gemfibrozil eficiență ridicată a fost demonstrat cu grade diferite de tulburări ale metabolismului glucidic - deranjate de toleranta la diabetul zaharat manifest;
- în studiul DIAS (Diabetes Diabetes Study aterosclerozei) fenofibrat la pacienții cu diabet zaharat de tip 2 a cauzat încetinirea progresiei aterosclerozei a fost prezentată grafic-angiogra;
Având în vedere constatările fezabilității tratamentul pacienților cu diabet zaharat de tip 2 fibrați considerat ca fiind demonstrat. In prezent, statine pentru diabet zaharat sunt medicamente de prima alegere. Fibrații rezonabile pentru a atribui acelor pacienți care nu pot tolera statine sau ca parte a terapiei combinate la pacienții cu hiperlipidemia mixtă severă cu niveluri crescute ale LDL-C. Astfel, într-o piesă de teatru printre avantajul dat fibrați fenofibrat.
Fibrați (în special fenofibrat) pot fi utilizate pentru a reduce nivelul de colesterol LDL la pacientii cu niveluri foarte scăzute de TG, dar în acest scop, se preferă alte clase de medicamente - statine, acid nicotinic și SKZHK.
Pentru un efect maxim, necesită tratament cu fibrați la 3-6 luni.
Deoarece fibrati crește riscul de holeliti dintre ele nu trebuie administrat la diabetici cu tulburari de motilitate a tractului biliar din cauza neuropatiei diabetice vegetative.
Fibrații sunt eliminate în principal prin rinichi, și, prin urmare, trebuie să acorde o atenție deosebită gradului de progresie a nefropatiei la pacienții cu diabet zaharat, precum și la pacienții vârstnici. Fibrați nu este dat gestante sau care alăptează.
Tulburări gastro-intestinale sunt cele mai frecvent efect secundar al tratamentului și fibrați includ dispepsie, greață, vărsături, constipație sau diaree, dureri abdominale și formarea crescută a gazului. La 2-3% dintre pacienți au erupții cutanate. În timpul tratamentului cu gemfibrozil și de a dezvolta reacții adverse la nivelul sistemului nervos - amețeli, somnolență, .zreniya încețoșată, neuropatie periferică, depresie, tulburări ale libidoului si disfunctie erectila.
Acidul nicotinic (niacin)
Acidul nicotinic (niacină, Nicotinamida) este o vitamină (B3, RR) și este utilizat pentru tratarea hiperlipidemiei ultimii 50 de ani. In doze mari, semnificativ mai mare decât cerința zilnică normală de niacina scade in plasma VLDL si LDL, pe de o parte, și crește HDL - pe de altă parte. Acesta este singurul medicament-Gi polipidemichesky care reduce și dacă nivelul poproteina (a). Cu toate acestea, o gamă largă de efecte secundare complică utilizarea acestuia.
Niacina este recomandat ca prima linie de tratament pentru hipertrigliceridemia și / sau LDL-C împotriva HDL-colesterol scăzut. Astfel, niacina pot fi combinate cu o statină sau ezetimib SKZHK.
Mecanismul de acțiune. Niacina afectează metabolismul apo-lipoproteină B (B apo lipoproteine -Cu), precum și HDL. La activarea receptorilor GPR109A adipocitelor, niacin determină o scădere a nivelului de cAMP celular, ceea ce duce din nou la niveluri mai mici ale lipazei sensibil la hormoni in tesutul adipos. Prin urmare, hidroliza trigliceridelor și mobilizare din acizi grași de țesut adipos sunt reduse. Acest lucru reduce fluxul de acizi grași liberi (FFA), în ficat, care este substratul cheie pentru formarea Tg LPOPN. In plus, niacina reduce nivelul trigliceridelor prin suprimarea activității digritserol acil transferaza 2, o enzimă cheie în sinteza trigliceridelor.
Rețineți că substratul natural pentru GPR109A este beta-hidroxibutirat, și pentru că activarea GPR109A crește rezistența organismului la dezvoltarea cetoacidoză.
Efectul asupra apo lipoproteine care conțin B sunt mediate prin acțiunea acidului nicotinic asupra sintezei sintezei VLDL. Acidul nicotinic reduce producția hepatică de VLDL, care este în mare parte datorită scăderii FFA fluxului din țesutul adipos la ficat. Mai mult, niacin inhibă sinteza TG și intensifică degradarea intracelulară a apo B în hepatocite. In studiile clinice, sa observat reducerea nivelurilor de VLDL numai atunci când este mai mic nivelul de post TG. Deoarece LDL este un metabolit al VLDL, atunci, în mod corespunzător, scăderea producției VLDL este însoțită de o scădere a nivelului de colesterol LDL în sânge.
Mai mult, prin mecanism mediat de prostaglandină care acidul nicotinic crește sinteza receptorilor de suprafață macrofagelor CD36, care este implicată în oxidarea LDL.
Acidul nicotinic ridica nivelul de HDL-colesterol într-o măsură mai mare decât celelalte lipida modificatoare medicamente, și prin reducerea clearance-ul HDL colesterol, care la rândul său se poate datora scăderii trigliceridele din sânge.
Niacina stimulează sinteza ABC-A1, un transportor intracelular fază timpurie de transport cheie colesterolului reversibil.
Deci, niacina:
- Acesta inhibă eliberarea acizilor grași liberi din țesutul adipos;
- crește activitatea lipoprotein lipaza;
- reduce sinteza trigliceridelor;
- reduce trigliceride VLDL transport;
- inhibă lipoliza.
Farmacocinetica. Acidul nicotinic este absorbit rapid și complet în stomac și în intestinul subțire. Concentrația maximă în sânge observată după 45 de minute după administrare și cu eliberare prelungită - după 4-5 ore după administrare. Vasodilatația are loc în termen de 20 de minute după administrarea niacin nesusținută și durează aproximativ o oră. Aproximativ 12% din niacina excretat în urină sub o formă nemodificată, dar dacă doza este mai mare de 1000 mg / zi, metabolismul niacin în organism și este saturat în cantități mari excretați în urină. Niacina se acumulează în principal în ficat, splina si tesutul adipos.
Interacțiuni cu medicamente. Rar dezvoltat rhabdom-miolizei atunci când niacina luate împreună cu statine. Deoarece SKZHK leaga niacin, intervalul dintre primirea niacina si SKZHK trebuie sa fie la 1 oră înainte și la 4-6 ore după administrarea SKZHK. Deoarece niacina dilată vasele de sânge, poate potența efectul hipotensiv al medicamentelor care se extind recipientelor sub presiune, - nitrați și blocante ale canalelor de calciu.
Formulări, doze și regimuri de tratament
Nicotinamida (Nicotinamida) - doza inițială - 100 mg de 2 ori pe zi, crescând săptămânal până la 100 mg, în timp ce doza atinge de 500 mg de 2 ori pe zi. Suplimentară a dozelor de 500 mg titrat pentru a atinge valorile țintă ale tratamentului. Doza poate ajunge la 4 g / zi, dar, de obicei, 1500 mg / zi. pentru a elimina hipertrigliceridemie. Dacă există o roșeață pronunțată a pielii, apoi timp de 1 oră înainte de niacina este atribuită o doză minimă aspirină.
Medicamentul cu eliberare susținută de niacin conținute în tablete de 500, 750 și 1000 mg. 500 mg, care a crescut cu 500 mg la fiecare 4 săptămâni - doza inițială. Doza de întreținere - 2,1 g pe zi. Maximă - 2 g / zi.
Eficacitatea clinică. La o doză de 3-4,5 g niacin zilnic afecteaza nivelurile de lipoproteine, după cum urmează:
- scade colesterolul LDL cu 20-30%;
- scade nivelul trigliceridelor cu 20-50%;
- Aceasta crește nivelul de HDL-C cu 25-50%;
- reduce nivelul Lp (a) este de 30%.
În ceea ce privește eficacitatea clinică determinată prin așa-numitul punct final luate pentru evaluarea aterosclerozei, acid nicotinic reduce:
- mortalitatea totală;
- mortalitatii cardiovasculare;
- frecvența infarctului miocardic non-letal.
Efecte secundare, contraindicații. Până la 30% dintre pacienții care nu pot tolera niacin din cauza efectelor secundare: roșeață, uscăciune, ihtioza, și mâncărimi ale pielii, acanthosis nigricans, gastrita, ulcer peptic, hepatită, dureri abdominale, nivelurile crescute de acid uric, guta, insulinore-zistentnost, hiperglicemie, hipotensiune arterială și pierderea conștienței (nu de multe ori), fibrilație atrială (rar) și bliopiya am toxice (rar).
Înroșire a pielii poate fi redusă prin administrarea unor doze mai mici de aspirina sau orice alt inhibitor al pro-staglandinov (ibuprofen 200 mg), care este numit timp de 30 de minute înainte de niacin. Efectele secundare pot fi reduse în cazul în care tratamentul incepe cu doze minime, este luat medicamentul cu care este necesară o masă, dar nu și cu băuturi calde. În plus, se recomandă să înceapă tratamentul cu acțiunea de droguri neprolongirovannogo și pentru a trece la o prelungită numai în cazul în care roșeață de nesuportat și nu sunt eliminate iau inhibitori de prostaglandine. Tratamentul cu acid nicotinic prelungit debutul roseata devine imprevizibil, de multe ori există dureri în abdomen sau hepatita.
La pacienții cu tulburări timpurii ale metabolismului glucidic (hiperglicemie jeun, toleranță scăzută la glucoză) pot să apară în timpul tratamentului cu niacină diabetul zaharat manifest, și la pacienții cu diabet zaharat manifest pot necesita o doza mare de medicamente de reducere de zahar, desi HbAlc a crescut ușor. Mai mult decât atât, creșterea glucozei din sânge nu este afectată în același timp, pentru a reduce incidența evenimentelor cardiovasculare sub influența niacina.
Niacina este contraindicat la pacienții cu disfuncție hepatică semnificativă sau inexplicabilă, ulcer peptic activ, în timpul sarcinii și alăptării, până la 16 ani și cu insuficiență renală.
OMEGA-3 GRAȘI
Medicamentele din această clasă conțin acizi grași cu catenă lungă structură omega-3 (OZZHK) - eicosapentaenoic (EPA) și dokozogeksaenovuyu (DHA) - si sunt folosite pentru reducerea hipertrigliceridemie. Cu toate acestea, efectele lor pozitive nu sunt limitate la efectele asupra trigliceridelor, și, după cum se menționează, acestea au un efect anti-aterogen, reduce riscul de boli cardiace coronariene și aritmogenica moarte subită. Ca rezultat, American Heart Association a recomandat ca persoanele cu boli cardiovasculare ia 1 gram pe zi de EPA plus DHA. De asemenea, sa constatat că acidul previne degenerarea varsta a mușchilor, demență, precum și un efect pozitiv într-o stare de depresie.
In diabetul zaharat, acestea sunt recomandate pentru tratamentul hipertrigliceridemiei rezistente și sunt utilizate pe scară largă ca un tratament complementar statine au fost reduce trigliceridelor si rezistenta la insulina cu DZ2.
Mecanismul de acțiune și a eficienței clinice. Se crede că OZZHK afectează sinteza VLDL și a trigliceridelor în ficat. In cele mai multe acestea afectează trigliceridelor și doza de fond de 3-6 g per nivel de trigliceride zi este redus cu 25-50%. Ca și gemfibrozil, OZZHK poate ridica LDL si colesterolul total cu 10%, in special la pacientii cu dislipidemie mixta. Pe OZZHK nu afectează HDL. OZZHK descris un efect pozitiv asupra tensiunii arteriale sistolice la pacienții tratați cu hipertensiune arterială.
In cazul diabetului zaharat de tip 2 a observat o creștere moderată a LDL și de colesterol total. In DM2 OZZHK utilizate în mod obișnuit ca fiind complementare terapiei cu statine in hipertrigliceridemia refractare si rezistenta la insulina.
Farmacocinetica. OZZHK absorbit rapid după ingestie și sunt distribuite pe scară largă în organism. Acizii grași sunt eliminate în cursul oxidării metabolice la apă și C02.
Interacțiuni cu alte medicamente. Deoarece OZZHK inhibă agregarea plachetara, este necesar să se acorde o atenție specială numirea în comun a anticoagulante, trombolitice și inhibitori de trombocite. Semnificația clinică a acestei interacțiuni potențial este necunoscut.
Formulările, doze și regimuri de tratament. OZZHK Doza uzuală conținută în capsule, este de 4 g pe zi, care se administrează o dată sau de 2 ori pe zi. Medicamentul poate fi anulat, în cazul în care nu obține efectul terapeutic dorit, în termen de două luni.
efecte și contraindicații secundare. Cel mai adesea în timpul tratamentului apare OZZHK halitoza, schimbarea gustului, disconfort gastro-intestinal, dureri de spate, simptome comune, cum ar fi rece, a crescut susceptibilitatea la infecții și creșterea frecvenței atacurilor anginoase. A existat o creștere a testelor hepatice - ALT și ACT, care trebuie monitorizat în timpul tratamentului OZZHK.
medicamente OZZHK nu trebuie prescris la gravide și mamele care alăptează, precum și cu vârsta sub 18 ani. Nu se cunoaște dacă OZZHK afectează ficatul și rinichii.
Tactici hipolipidemic terapia medicamentoasă în diabetul zaharat
Pentru a reduce LDL-C:
- preferabil statine;
- alte medicamente - SKZHK, ezetimib, fenofibrat sau niacin.
Pentru a crește HDL colesterol:
- fibrați sau acid nicotinic. Pentru a reduce nivelul trigliceridelor:
- fibrați (fenofibrat, gemfibrozil), niacin, doze mari de statine (pentru acei pacienti la care a crescut și a LDL-C).
Când hiperlipidemie combinate:
- Mai întâi de selecție: doze mari de statine;
- doua selectie statine in asociere cu fibrați;
- treia selectie statine in asociere cu niacina.
Alocați 5 motive pentru care este recomandabil să se numească o terapie combinată de reducere a lipidelor:
- a maximiza reducerea colesterolului LDL;
- maximiza reducerea VLDL-colesterolului;
- a minimiza efectele secundare ale medicamentelor, folosind o doză mai mică de tratament în fiecare combinație;
- SKZHK capabil de a utiliza la pacienții cu hiper-hipertrigliceridemie și niveluri crescute ale LDL-C;
- eliminarea nivelurilor ridicate de LDL-C, care sa dezvoltat datorită tratarea fibrați hipertrigliceridemia
 Luând antibiotice este asociată cu riscul de diabet zaharat
Luând antibiotice este asociată cu riscul de diabet zaharat Tipuri de diabet si posibile cauze ale diabetului zaharat
Tipuri de diabet si posibile cauze ale diabetului zaharat Tratamentul diabetului zaharat. Ateroscleroza în diabet
Tratamentul diabetului zaharat. Ateroscleroza în diabet Clinica de Diabet. Forme de severitate diabet
Clinica de Diabet. Forme de severitate diabet Diferențiere și diagnostic forme de diabet. Dieta si nutritie in diabet
Diferențiere și diagnostic forme de diabet. Dieta si nutritie in diabet Selecția de insulină în diabetul zaharat. Efecte secundare de insulină
Selecția de insulină în diabetul zaharat. Efecte secundare de insulină Angină stabilă și diabet
Angină stabilă și diabet Zahăr rafineries diabet zaharat. Tratamentul și prevenirea nefropatiei diabetice
Zahăr rafineries diabet zaharat. Tratamentul și prevenirea nefropatiei diabetice Clasificarea diabetului zaharat
Clasificarea diabetului zaharat Etiologia și patogeneza diabetului de tip 2
Etiologia și patogeneza diabetului de tip 2 Terapie antihipertensivă: risc și prevenirea diabetului zaharat de tip 2
Terapie antihipertensivă: risc și prevenirea diabetului zaharat de tip 2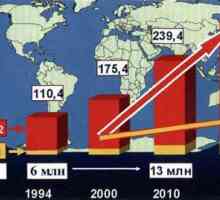 Diabetul zaharat: clasificare
Diabetul zaharat: clasificare Abordarea multifactorială la tratamentul diabetului zaharat și a complicațiilor sale
Abordarea multifactorială la tratamentul diabetului zaharat și a complicațiilor sale Endocrinologie
Endocrinologie Alte tipuri de diabet
Alte tipuri de diabet Macroangiopatia diabetică
Macroangiopatia diabetică Glomeruloscleroza diabetică
Glomeruloscleroza diabetică Diferențele clinice între diabet zaharat de tip 1 și a 2-
Diferențele clinice între diabet zaharat de tip 1 și a 2- Diabet zaharat de tip 1
Diabet zaharat de tip 1 Diabetul zaharat de tip 2 de diabet
Diabetul zaharat de tip 2 de diabet Tactici de tratament al terapiei hipertensiunii și asociere pentru pacienții cu diabet zaharat
Tactici de tratament al terapiei hipertensiunii și asociere pentru pacienții cu diabet zaharat
 Glomeruloscleroza diabetică
Glomeruloscleroza diabetică Alte tipuri de diabet
Alte tipuri de diabet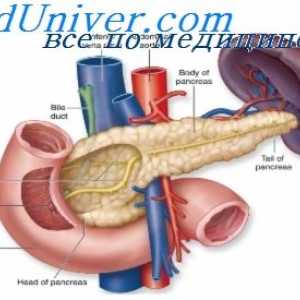 Tratamentul diabetului zaharat. Ateroscleroza în diabet
Tratamentul diabetului zaharat. Ateroscleroza în diabet Macroangiopatia diabetică
Macroangiopatia diabetică Diabet zaharat de tip 1
Diabet zaharat de tip 1 Diabetul zaharat: clasificare
Diabetul zaharat: clasificare